Сложный случай: что такое нейроэндокринные опухоли и канцероматоз брюшины
18.01.2020А Оксана Голубева рассказала, каково это — быть не врачом, а пациентом, где она искала информацию о своем диагнозе, и почему ей повезло.
Что такое НЭО?
Нейроэндокринные опухоли (НЭО) возникают из нейроэндокринных клеток. Последние расположены практически во всех органах и тканях организма. Эти клетки получают сигналы от нервной системы и выделяют в кровь гормоны – процесс называется нейроэндокринной интеграцией, — поясняет Павел Сорокин.
По словам онколога, нейроэндокринные опухоли редкие и разнообразные, поэтому их тяжело изучать.
Нейроэндокринные опухоли яичников составляют 0.5% от всех нейроэндокринных опухолей. Большинство из них растет медленно и выявляется на 1 стадии. Стандарт лечения в таком случае – удаление опухоли и наблюдение. Если появились метастазы НЭО яичника, то по возможности их тоже необходимо удалять. Но требуется ли какое-то дополнительное лечение, чтобы снизить риск рецидива болезни – неизвестно, — уточняет Павел.
Оксана вспоминает, что первые симптомы проявились около 7-8 лет назад. Вернее, симптом был только один, и он женщину не насторожил.
Ночью меня бросало в пот. Я подумала, что это может быть связано с недавней беременностью и лактацией. Тогда я минимально обследовалась: сходила на осмотр к гинекологу, сделала рентгенограмму легких, сдала лабораторные анализы, в том числе гормоны щитовидной железы. Сомнение вызывало незначительное снижение гемоглобина, которое я связала с недосыпом, погрешностями в диете и обильными менструациями, — уточняет Оксана Голубева.

|
Оксана Голубева
Долгое время опухоль себя не проявляла. Возможно, так продолжалось бы и дальше, если бы не экстренная госпитализация.
4 февраля прошлого года у меня нестерпимо заболел живот. Прямо с рабочего места я попала на операционный стол. В ходе операции врачи обнаружили опухоль яичника и канцероматоз брюшины,— вспоминает Оксана.
Канцероматоз — не самостоятельное заболевание, а вариант распространения опухоли, при котором она метастазирует по брюшине.
Выглядит это как множественные опухолевые узлы на органах брюшной полости, а также на брюшных стенках. Размер очагов может быть от микроскопических, до огромных – 10 см и более. Количество узлов также отличается – от единичных до не поддающихся счету. Чаще всего канцероматоз брюшины развивается при раке яичников, желудка, аппендикса, толстой кишки и поджелудочной железы. При каждой из этих опухолей он отличается по проявлению, лечению и прогнозу. Человека начинают беспокоить симптомы, связанные с накоплением жидкости в животе (асцит) или большой опухолевой массы. Самое частое – увеличение объема живота (в старых учебниках по гинекологии писали «юбка стала мала в поясе»), появление тяжести в животе, запоры, ощущение опухоли в животе, — поясняет Павел.
Поставить такой диагноз можно до операции: по данным УЗИ, МРТ или КТ. Однако, по словам Павла Сорокина, все эти методы позволяют увидеть только крупные очаги – хотя бы 5 мм. Канцероматоз может выглядеть и как сотни мелких, размером с просяное зернышко, очагов, покрывающих брюшину и внутренние органы.
Достоверно оценить распространенность канцероматоза можно только во время операции. Обычно она начинается с лапароскопии: через небольшой прокол вводится специальная камера, позволяющая разглядеть все отделы брюшной полости, — заключает Павел Сорокин.
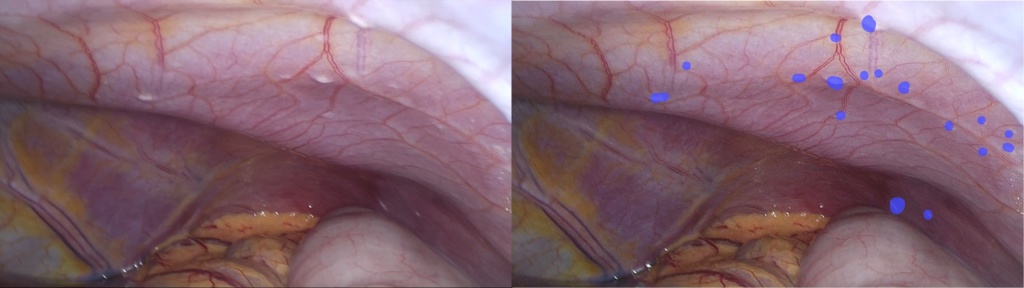
|
Так выглядит канцероматоз брюшины передней брюшной стенки
Сложно исследовать и лечить
С постановкой окончательного диагноза возникли трудности.
Было понятно, что есть нейроэндокринная опухоль яичника и канцероматоз брюшины. Однако НЭО — это очень редкий вид опухолей, который встречается менее, чем в 0.1% случаев от всех новообразований яичников, поэтому их сложно исследовать. У Оксаны опухоль распространилась по брюшине, что встречается еще реже: обычно эти опухоли ограничены яичником.
Опухоль под микроскопом смотрели в четырех ведущих лабораториях Москвы и Санкт-Петербурга, и везде диагноз различался.
А ведь от диагноза зависит план лечения. К тому же, нейроэндокринные опухоли яичника бывают метастатическими. То есть первичная опухоль может быть небольшой и находиться в другом органе, но дать метастаз в яичник, который вырастет в размере и может быть принят за первичную опухоль. Поэтому перед началом лечения требовалось полное обследование, — поясняет Павел Сорокин.
За трудностями в диагностике последовали сложности в назначении лечения.
Для нейроэндокринных опухолей нет стандартного лечения. Весь мировой опыт умещается в нескольких статьях, описывающих пару десятков случаев. Нет однозначного мнения о необходимом объеме обследований, лучшем методе лечения и наблюдении после. Я связался с Вадимом Гущиным – хирургом-онкологом из США, который специализируется на канцероматозе брюшины. И с Марией Дельгранде из Швейцарии, специализирующейся на опухолях яичников. Предложенные ими варианты лечения тоже различались. В итоге мы остановились на циторедуктивной операции, — продолжает Павел.
Операция
Так как я медицинский работник, я не пошла на обследования с первого этапа — с участкового терапевта или онколога. С организацией обследований очень помогали коллеги. И все равно окончательный диагноз мне поставили почти через три месяца! Очень сложно было искать информацию по своему диагнозу. Некоторые сведения я нашла на сайте медицинского общества «МОЛНЭО». Отыскала и пациентскую группу «ВКонтакте», где можно задать вопросы, найти психологическую поддержку и просто поговорить, — делится Оксана.
Оксану ожидала сложная многочасовая операция — циторедуктивная, в ходе которой нужно было полностью освободить брюшную полость от видимой опухоли.
Часто приходится удалять несколько органов, так как их невозможно сохранить, не оставив опухоль. И даже в этом случае нельзя быть уверенным, что не осталось отдельных опухолевых клеток, которые не видны глазу. Чтобы подействовать на них, применяется внутрибрюшная гипертермическая химиоперфузия – HIPEC. В конце операции брюшная полость промывается нагретым раствором химиопрепарата, чтобы подействовать на микроскопические проявления опухоли.
К сожалению, эти операции выполняются в небольшом числе клиник по всему миру, поэтому многие пациенты не могут получить качественное лечение. Это связано со значительной стоимостью самой операции и реабилитации после, необходимости высокой квалификации хирурга и его команды, а также с отбором пациентов, которым эта операция принесет пользу,— объясняет Павел Сорокин.
Оксану прооперировали специалисты из НМИЦ онкологии им. Н.Н. Петрова. В команде врачей был и Павел Сорокин.

|
Павел Сорокин
По ту сторону
Я чувствовала ужасную слабость, не могла передвигаться без посторонней помощи, нарушилась работа ЖКТ. Две недели я находилась под наблюдением медперсонала в условиях стационара, где получала лекарственную терапию, специальное питание и занималась лечебной физкультурой.
А затем долечивалась амбулаторно. Раз в 10 дней мне нужно было попасть на прием к участковому врачу. Это стоило больших усилий и поддержки со стороны окружающих.
Оказавшись в роли пациента, я в полной мере осознала, как это тяжело — быть больным человеком. Повезло, что я врач. Я представляю, какие вопросы нужно задать, чтобы ускорить решение проблемы. Понимаю, куда нужно обратиться. Если ты не врач, таких знаний у тебя, скорее всего, нет. И тобой никто не занимается. По большому счету ты никому не нужен. Все, что ты можешь организовать, ты делаешь с помощью своих собственных сил и ресурсов,— вспоминает Оксана.
Прогнозы
Прогноз при НЭО яичников обычно хороший – большинство пациенток живут без рецидива многие годы и десятилетия. В случае Оксаны опухоль росла медленно: за несколько месяцев, прошедших от момента установки диагноза до циторедуктивной операции, опухоль не изменилась – это также наталкивает на мысль о ее благоприятном прогнозе, — говорит Павел Сорокин.
Что касается НЭО яичника в сочетании с канцероматозом — тут прогнозы делать сложно из-за недостатка данных.
В литературе встречаются серии и отдельные случаи, когда пациентки жили 10 лет и более после проведенного лечения, — объясняет Павел Сорокин.
С момента операции прошло 7 месяцев. Я работаю, получаю бесплатно один раз в месяц лекарство, уменьшающее проявление симптомов карциноидного синдрома — отлоголоска НЭО, проявляющегося, в частности, в виде сухих приливов и диареи. Выполняю каждые три месяца нейровизуализацию (КТ, МРТ) брюшной полости, контролирую показатели крови.
Жизнь продолжается, после операции она поменялась незначительно. Есть ограничения в питании: сладкое, жирное, кофе, алкоголь, некоторые фрукты исключаются, нельзя много мучного. Не могу поднимать тяжести, пока устаю к концу рабочего дня и недели.
А вообще, я учусь танцевать и считаю себя здоровой,— заключает Оксана Голубева.









Все собранные средства идут на оплату экспертов, задействованных в консультациях, и на работу сервиса. Поддерживая системные проекты - образование талантливых врачей, просвещение широкой аудитории, внедрение технологий скрининга рака, - вы можете внести вклад в спасение сотен и тысяч людей в России и обеспечить помощь себе и своим близким, если в ней возникнет необходимость.